#kopfsache. Ohne Hirn ist alles nichts.
Tracerdiagnose Multiple Sklerose (MS)
Die Multiple Sklerose (MS) ist die häufigste chronisch entzündlich-degenerative Erkrankung des Zentralen Nervensystems im jungen Erwachsenenalter.
Sozialmedizinisch gewinnt sie insbesondere deshalb an Bedeutung, da sie die häufigste neurologische Ursache für ein frühzeitiges Ausscheiden aus dem Erwerbsleben darstellt. Charakteristisch sind fokale Demyelinisierungen und der Verlust von Nervenzellfasern sowie die zeitliche Dissemination der Läsionen.
Die Ursachen der Erkrankung sind unklar. Es wird von einer multifaktoriellen, durch Umweltfaktoren getriggerten Autoimmunerkrankung im genetisch prädisponierten Menschen ausgegangen. Als einer der entscheidenden Umweltfaktoren, die zu der Entwicklung einer späteren MS führen können, wurde unlängst eine im Kindesalter erworbene Infektion mit dem Ebstein-Barr-Virus identifiziert, zu weiteren Faktoren zählen u.a. ein Vitamin D-Mangel, Übergewicht oder Ernährungsfehler mit erhöhtem Verzehr von Fertigprodukten.
Die jährliche Neuerkrankungsrate der Multiplen Sklerose liegt in Deutschland bei 8 Fällen pro 100.000 Einwohner. Frauen erkranken rund drei Mal so häufig wie Männer. In der Regel manifestiert sich die Erkrankung zwischen dem 20. und 40. Lebensjahr. Ein Krankheitsbeginn in Kindheit oder Jugend oder im höheren Lebensalter ist selten. Die Prävalenz liegt auf Grundlage von Abrechnungsdaten der gesetzlichen Krankenversicherung (Sekundärdaten) zwischen 175 und 289 Fälle pro 100.000 Versicherten.
Dies entspricht einer Anzahl gesetzlich Versicherter Patienten mit dokumentierter Diagnose einer Multiplen Sklerose in Deutschland im Bereich von 143.000 bis 199.500 Versicherten. Gesetzlich versicherte Personen machen dabei über 85 % der Bevölkerung aus.
Internationale bevölkerungsbasierte epidemiologische Untersuchungen zeigen im Verlauf der letzten Jahrzehnte eine Zunahme der Prävalenz der Erkrankung. Dieser Anstieg wird u. a. auf die erhöhte Lebenserwartung und auf eine Zunahme der Inzidenz insbesondere unter Frauen zurückgeführt. Zusätzlich erlauben verbesserte diagnostische Möglichkeiten eine frühere Diagnosestellung.
Bei den meisten Patienten verläuft die Erkrankung in Schüben. Primär progrediente Verläufe, bei denen sich der Gesundheitszustand mit dem Krankheitsbeginn kontinuierlich verschlechtert, sind vergleichsweise selten. Das Beschwerdebild ist heterogen und schließt neuropsychologische Symptome wie Fatigue, Störungen der Kognition oder Depressionen, Spastik und Einschränkungen der Mobilität, Schmerzen, Störungen der Blasenfunktion sowie Störungen der Sexualität mit ein. Die Wahrscheinlichkeit bleibender Funktionseinschränkungen nimmt mit der Krankheitsdauer zu. Die individuellen Krankheitsverläufe sind aber sehr unterschiedlich und lassen sich nicht sicher voraussagen.
Die Diagnosestellung erfolgt nach definierten klinischen und paraklinischen Kriterien (McDonald-Kriterien). Die Behandlung der Multiplen Sklerose besteht aus der verlaufsmodifizierenden Therapie (Schubprophylaxe) und der Therapie des akuten Schubes, die in der Stufentherapie zusammengefasst sind, sowie der symptomatischen Therapie. Die Erkrankung ist nicht heilbar. Die Stufentherapie umfasst Medikamente, die auf unterschiedliche Weisen das Immunsystem beeinflussen mit dem Ziel, das Fortschreiten der Erkrankung aufzuhalten.
Die symptomatische Therapie besteht aus nicht-medikamentösen und medikamentösen Verfahren, die eine Linderung der Beschwerden anstreben.
Patienten mit Multipler Sklerose haben im Vergleich zur Allgemeinbevölkerung eine im Durchschnitt um 7 bis 14 Jahre verkürzte Lebenszeit. In den letzten Jahren ist das Risiko, an einer MS zu versterben, gesunken. Trotzdem sterben mehr als die Hälfte der Patienten an der Erkrankung selbst oder aufgrund ihrer Komplikationen.

Perspektive PATIENTEN
Wie muss die medizinische Behandlung und Versorgung umgestaltet werden, um Patienten mit neurologischen und psychischen Erkrankungen gezielter und schneller behandeln zu können?
Die Patientinnen und Patienten stärken.
Wir müssen präventiv stark werden und Resilienzkonzepte fördern, den Zugang zu fachärztlicher Versorgung beschleunigen und vor Pathologisierung schützen.
Der Zugang zur fachärztlichen Versorgung mit ausreichend Zeit für eine Zuwendung beim Ersttermin und Behandlung durch einen Facharzt im wohnortnahen Umfeld ist essenziell zur Graduierung von Krankheitswert und Vermeidung von Chronifizierung sowie Förderung von Teilhabe. Die Förderung von Resilienzkonzepten als Teil der Prävention, der Schutz vor Pathologisierung und die Entstigmatisierung ermöglichen in der Folge einen nach Schweregrad bedarfsgerechten Zugang zum Gesundheitssystem.
Ziel der Diagnostik bei Multipler Sklerose ist die frühe und sichere Erkennung der Erkrankung, um eine zeitnahe und adäquate Therapie einleiten zu können. Des Weiteren dient sie der Verlaufsbeurteillung der Erkrankung mit dem Ziel einer an die Verlaufsform und Krankheitsaktivität angepassten und konsequenten Therapie.
Zum Nachweis einer räumlichen und zeitlichen Dissemination von Entzündungsherden, d.h. dem Vorliegen von Entzündungsherden an mehr als einem Ort im Zentralnervensystem sowie dem zeitlich voneinander unabhängigen Auftreten von Entzündungsherden im Verlauf der Erkrankung, stützt sich die Diagnosestellung auf verschiedene Untersuchungsmethoden. Hierzu zählen die Anamnese und die klinisch-neurologische Untersuchung, die Magnetresonanztomografie, die Aufzeichnung evozierter Potenziale und die Liquoruntersuchung. Andere (entzündliche) Erkrankungen des Zentralnervensystems müssen ausgeschlossen werden.
In den letzten Jahren ist ein Trend zu verkürzten Diagnosezeiten vom Auftreten erster Symptome bis zur Diagnosestellung der Multiplen Sklerose zu beobachten. Aktuell beträgt die durchschnittliche Diagnosedauer in Deutschland 2,7 Jahre.
Monate (oder 2,7 Jahre) beträgt die durchschnittliche Diagnosedauer für Multiple Sklerose derzeit in Deutschland
Die Stufentherapie beinhaltet die (dauerhafte) Arzneimitteltherapie zur Reduktion der Anzahl der Schübe (Schubprophylaxe, verlaufsmodifizierende Therapie) und die Akut-Therapie des Schubes. Dabei wird idealerweise ein Zustand frei von Krankheitsaktivität angestrebt (no evidence of disease activity, NEDA). Sie richtet sich nach der Verlaufsform der Erkrankung und hat das Ziel, die Progression der Erkrankung zu verhindern.
In der Behandlung der RRMS geben Studien Hinweise auf eine Unter- und mögliche Fehlversorgung. Gut 40 % der Patienten der gesetzlichen Krankenversicherung mit dokumentierter RRMS nahmen 2009 überhaupt keine verlaufsmodifizierende Therapie in Anspruch.
Rund 15 % der Patienten mit MS innerhalb der gesetzlichen Krankenversicherung werden jährlich akut-stationär behandelt. Gut zwei Drittel der wegen einer MS stationär behandelten Patienten nahmen sechs Monate vor dem Krankhausaufenthalt keine verlaufsmodifizierende Therapie in Anspruch. Bei 27 % dieser Patienten wurde nach dem Krankenhausaufenthalt eine verlaufsmodifizierende Therapie initiiert.
Die Adhärenz hinsichtlich der verlaufsmodifizierenden Therapie ist niedrig. Zwischen 2002 und 2006 betrug sie unter gesetzlich Versicherten zwischen 30 und 40 %. Nur ein Drittel der Patienten führte die Therapie für einen Zeitraum von zwei Jahren auch kontinuierlich durch.
Eine verbesserte Vergütung von Gesprächsleistungen zur Edukation und Verbesserung des Krankheits- und Therapieverständnisses trägt zur Verbesserung der Lebensqualität und Minderung von direkten und indirekten Kosten bei.
Die symptomatische Therapie hat das Ziel, die Auswirkungen der Erkrankung auf die körperlichen sowie kognitiven Fähigkeiten zu lindern und Folgekomplikationen zu vermeiden. Hierzu zählen auch die Abwendung psychosozialer Folgen und das Vermeiden dauerhafter Arbeitsunfähigkeit.
Zentrales Element der symptomatischen Therapie ist die strukturierte multimodale (stationäre) Rehabilitation, bei der verschiedene Verfahren inklusive der Arzneimitteltherapie kombiniert Anwendung finden. Insgesamt wird eine deutliche Unterversorgung in der symptomatischen Therapie festgestellt. Diese begründet sich zum einen in einem erschwerten Zugang zu ambulant tätigen Kognitions- und Neuropsychologen oder Physiotherapeuten aufgrund fehlen- der Angebotskapazitäten.
Seit 2013 sind neuropsychologische Verfahren Teil des Gegenstandskatalogs der gesetzlichen Krankenversicherung. 2015 verzeichnete die Gesellschaft für Neuropsychologie 287 ambulant tätige Neuropsychologen im gesamten Bundesgebiet (2009 waren es 181).
Aufgrund der geringen ambulanten Versorgungsdichte ist eine wohnortnahe Versorgung der Patienten derzeit nicht möglich.
Physiotherapeutische Verfahren sind Mittel der ersten Wahl in der Behandlung motorischer Symptome und Einschränkungen der Mobilität.
Gut ein Drittel der im Datensatz der Deutschen Multiple Sklerose Gesellschaft registrierten Patienten erhielt keine Therapie der Spastik.

Perspektive GESELLSCHAFT
Wie kann die neuropsychiatrische Versorgung sichergestellt werden, um die Zahl an chronisch Erkrankten, arbeitsunfähigen Personen mit reduzierter gesellschaftlicher Teilhabe nicht weiter zu erhöhen bzw. zu reduzieren?
Die Resilienz der Gesellschaft erhöhen.
Wir müssen die Versorgung optimieren und einen schnelleren Zugang für die Behandlung der Betroffenen von neuropsychiatrischen Erkrankungen schaffen.
Zur Sicherstellung der neuropsychiatrischen Versorgung und Reduzierung der Zahl chronisch Erkrankter mit eingeschränkter gesellschaftlicher Teilhabe ist es entscheidend, die Resilienz der Gesellschaft zu stärken. Dies kann durch gezielte Präventionsmaßnahmen und Aufklärung über psychische Gesundheit erfolgen, um die Entstehung von Erkrankungen frühzeitig zu erkennen und zu verhindern.
Eine Vielzahl von Akteuren auf unterschiedlichen Ebenen des Gesundheitssystems gestaltet die Versorgung von Patienten mit Multipler Sklerose.
Das Bundesministerium für Gesundheit ist als staatlicher Akteur an der politischen und gesetzlichen Rahmensetzung beteiligt und nimmt regulatorischen Einfluss auf die Gesundheitsversorgung. Der Gemeinsame Bundesausschuss konkretisiert Leistungen für die medizinische Versorgung für die gesetzlich Versicherten. Die Leistungserbringer sowie die Ausgabenträger sind für die Implementierung und Versorgungsgestaltung verantwortlich.
Aufgrund des breiten Spektrums an individuell unterschiedlichen Symptomen, Begleit- und Folgeerkrankungen sowie Behinderungen sind bereichsübergreifende Versorgungskonzepte und die Patientenorientierung bei der Versorgung von besonderer Bedeutsamkeit.
An der Therapie der Multiplen Sklerose sind Mediziner und Therapeuten unterschiedlicher Fachrichtungen und Heilberufe beteiligt. Dazu zählen neben Neurologen als Primärversorger unter anderem Neuropsychologen, Radiologen oder Physiotherapeuten. Die Versorgungskette umfasst die ambulante und stationäre Behandlung, Rehabilitations- und Pflegeleistungen bis hin zur Palliativversorgung.
Mehr als ein Drittel der Patienten mit Multipler Sklerose nimmt Leistungen aus mindestens vier Leistungsbereichen (u. a. Fachärzte, stationärer Bereich, Pflege und Arzneimittel) gleichzeitig in Anspruch. Etwa jeder fünfte Patient wird mindestens einmal pro Jahr wegen seiner Erkrankung im Krankenhaus behandelt.
Regionale Untersuchungen zeigen, dass in Gegenden mit hoher Facharztdichte die Anzahl an Krankenhausaufenthalten sinkt. Modelle der integrierten Versorgung und auch die ambulante spezialfachärztliche Versorgung (ASV) tragen dazu bei, die intersektorale Versorgung zu verbessern und die stationäre Behandlungsrate zu senken.

Perspektive RESSOURCEN
Wie kann die medizinische und pflegerische Nachwuchsgewinnung nachhaltig gefördert werden?
Neue Ressourcen schaffen und sichern.
Wir müssen dem Fachkräftemangel im medizinischen und pflegerischen Bereich entgegenwirken, indem wir die Arbeitsbedingungen attraktiver gestalten und eine faire Entlohnung ermöglichen
Wertschätzung im Umgang mit ärztlichem und nichtärztlichem Personal und damit Nachwuchsgewinnung.
71% aller niedergelassenen Fachärzte für Neurologie, 68% aller niedergelassenen Fachärzte für Psychiatrie (und Psychotherapie) und 97% aller Fachärzte für Nervenheilkunde sind über 50 Jahre alt.
%
aller niedergelassenen FÄ für Neurologie sind älter als 50 Jahre
%
aller niedergelassenen FÄ für Psychiatrie und Psychotherapie sind älter als 50 Jahre
%
aller niedergelassenen FÄ für Nervenheilkundee sind älter als 50 Jahre
Jeder zweite Arzt in der vertragsärztlichen Versorgung arbeitet in Gemeinschaftspraxen oder einer Einrichtung wie einem Medizinischen Versorgungszentrum. Diese Tendenz führt dazu, dass es an weniger Standorten als bisher Angebote für die ambulante Versorgung gibt. Dies zeigt die Zahl der Praxen: Innerhalb von zehn Jahren (2010-1019) gab es deutschlandweit einen Rückgang von 14,3 Prozent. Die Zahl der angestellten Ärzte im niedergelassenen Bereich vor 10 Jahren exponentiell gestiegen, nun jährlich etwa 3% Zuwachs im Vgl. zum Vorjahr.
Jeder fünfte Facharzt für Neurologie möchte sich in den nächsten drei Jahren niederlassen oder als angestellter Arzt arbeiten. Ein Verlust von 2/3 aller niedergelassenen Fachärzte unserer Fachgruppe droht durch Berentung in den kommenden 15 Jahren. Demgegenüber ein Zuwachs an neuen Fachärzten unserer Fachgruppe mit einem Zuwachs von 2% pro Jahr: Es ergibt sich ein Defizit von rund 30% aller niedergelassenen Fachärzte, die in der Versorgung in 15 Jahren fehlen.
In 50% der Facharztpraxen unserer Fachgruppe verließ nicht-ärztliches Personal in den letzten zwei Jahren die Praxis in Richtung berufliche Umorientierung, Krankenhaus oder Berentung.
Acht von zehn Facharztpraxen der Fachgruppe Neurologie haben in 2021/2020 ärztliches oder nichtärztliches Personal gesucht; drei- bis viermal wurde in 2021/2020 eine MFA (Voll- oder Teilzeit) gesucht.
(Quelle: Umfrage der Berufsverbände BVDN, BDN)
%
aller neurologischen Facharztpraxen haben in 2020/2021 ärtztliches oder nichtärztliches Personal gesucht.
Lösungsansätze: Adhärenz der fertig ausgebildeten MedizinerInnen in der Arbeit am Patienten erhöhen: Arbeitszeitmodelle, Attraktives Arbeitsumfeld mit Kinderbetreuung, Vergütung, Bürokratieabbau, Schaffung neuer Medizinstudienplätze, Ausbau von Physician Assistant und spez. MFA (MS nurses).

Perspektive KOSTEN
Wie können eine bessere Entlohnung und faire Arbeitsbedingungen geschaffen werden, um eine optimale medizinische Versorgung zu gewährleisten?
Die finanzielle Versorgung optimieren.
Wir müssen sicherstellen, dass ausreichende finanzielle Mittel zur Verfügung stehen, um ein Arbeitsumfeld zu schaffen, in dem Patientinnen und Patienten bestmöglich medizinisch versorgt und betreut werden können.
Das Fundament der vertragsärztlichen Versorgung ist die Bereitstellung ausreichender finanzieller Mittel. Nur durch adäquate und an aktuelle Umstände angepasste Bezahlung können Arbeitsbedingungen geschaffen werden, in denen Patienten nach aktuellem Stand der Wissenschaft versorgt werden können.
Die Versorgung von Patienten mit Multipler Sklerose ist mit hohen Gesundheitsausgaben verbunden.
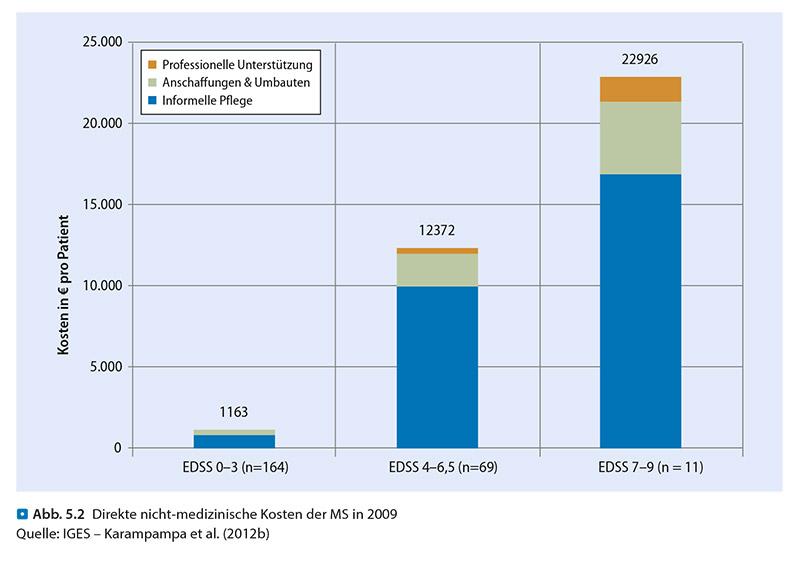
Die direkten Kosten der Behandlung setzen sich zusammen aus direkten medizinischen Kosten und direkten nicht-medizinischen Kosten. Direkte medizinische Kosten entstehen unmittelbar durch den Ressourcenverbrauch im Zusammenhang mit der Gesundheitsversorgung. Dazu zählen Krankenhausaufenthalte, ambulante Arztbesuche, diagnostische Leistungen und Medikamente. Als direkte nicht-medizinische Kosten werden Ausgaben bezeichnet, die unterstützend zur Erstellung der medizinischen Leistung wirken und in Folge der Erkrankung oder Behandlung entstehen. Dazu gehören beispielsweise Transportkosten, Kosten für Anschaffungen und Umbauten, Kosten für eine Haushaltshilfe sowie der bewertete Zeitaufwand von Patienten und pflegenden Angehörigen.
Die jährlichen direkten Durchschnittskosten liegen zwischen 21.932 € bis 23.087 € pro Patient. Diese variieren in Abhängigkeit von der Verlaufsform, dem Behinderungsgrad und der Schubaktivität.
Mit einem Anteil von rund 60 % bilden die Arzneimittel den größten Kostenblock innerhalb der direkten medizinischen Kosten, gefolgt von den Kosten für stationäre und ambulante Leistungen.
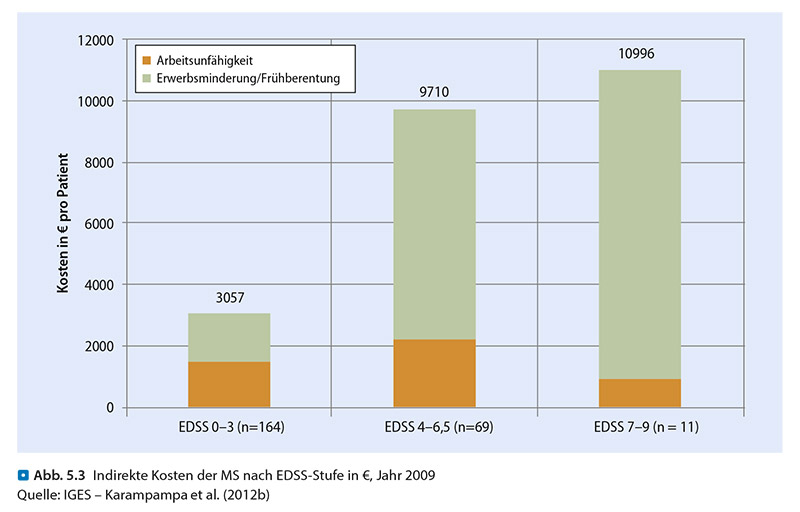
Mit zunehmendem Behinderungsgrad gewinnen die direkten nicht-medizinischen Ausgaben an Bedeutung, insbesondere durch steigende Kosten für die informelle Pflege. Die jährlichen indirekten Kosten der Multiplen Sklerose variieren je nach Studie zwischen 16.911 € bis 19.384 € pro Patient. Der größte Anteil an den indirekten Kosten entsteht infolge von Erwerbsminderung bzw. Frühverrentung. Gemäß einer Analyse von Abrechnungsdaten gesetzlich Krankenversicherter bezogen im Jahr 2010 fast 50 % der Patienten mit Multipler Sklerose eine Erwerbsminderungsrente im Vergleich zu rund 3 % in der Gesamtbevölkerung.
Mit zunehmender Schubaktivität steigen die Ausgaben an. Studien schätzen die direkten und indirekten Kosten eines Schubes auf 2.955 € bis 5.249 € pro Patient.
Die Schubprophylaxe hat somit besondere Bedeutung in der Versorgung von Patienten mit Multipler Sklerose im Kontext begrenzter finanzieller Ressourcen. Die größte Krankheitslast verursacht die Multiple Sklerose bei Patienten im Alter zwischen 30 bis 59 Jahren.


Perspektive POTENTIALE
Wie können die medizinische Qualität und die Versorgung nachhaltig erhöht, gleichzeitig bürokratische Hürden abgebaut und das Arzt-Patienten-Verhältnis verbessert werden?
Die Potentiale erkennen und ausbauen.
Wir müssen qualifizierte Mediziner stärker in die ambulante Versorgung einbinden, um durch schrittweise Ambulantisierung Patientinnen und Patienten direkt und gezielt behandeln zu können.
Die Primärversorgung der Patientinnen und Patienten mit Multipler Sklerose erfolgt durch Fachärztinnen und Fachärzte für Neurologie und in den meisten Fällen wird die verlaufsmodifizierende Therapie ambulant durchgeführt.
Es gibt Hinweise, dass die Akutbehandlung des Schubes zu häufig stationär erfolgt. Eine Auswertung eines Datensatzes der Deutschen Multiple Sklerose Gesellschaft ergab, dass lediglich gut ein Drittel der Schubtherapien ambulant durchgeführt wird, wobei die Wahrscheinlichkeit einer ambulanten Therapie mit der Krankheitsdauer zunahm.
Seit 2011 hat mit dem Hinzukommen neuer therapeutischer Möglichkeiten bei der Behandlung der schubförmig verlaufenden MS (RRMS) der indikationsbezogene Arzneimittelverbrauch unter gesetzlich Versicherten in Deutschland jährlich zugenommen.
Die Versorgungssituation in der Therapie von Patienten mit Erstdiagnose einer MS ist dennoch unzureichend. Studien, basierend auf Versichertendaten der gesetzlichen Krankenkasse, deuten darauf hin, dass zu wenig Patienten mit Erstdiagnose einer MS zeitnah auch eine Therapie erhalten.
In Abhängigkeit von der regionalen Facharztdichte suchten zwischen 37 % und 64 % der Patienten innerhalb der ersten sechs Wochen nach Erstdiagnose überhaupt einen Neurologen für die Weiterbehandlung auf. Der frühe Therapiebeginn ist aber für die erfolgreiche Behandlung wichtig. Es ist anzustreben, Patienten nach erstmaligem demyelinisierendem Ereignis (klinisch-isoliertes Syndrom) medikamentös zu behandeln, da dies beispielsweise eine Konversion in eine RRMS verzögert bzw. die Wahrscheinlichkeit längerfristiger Behinderung reduziert.
Die Deutsche Multiple Sklerose Gesellschaft vertritt bundesweit Patienten mit Multipler Sklerose. Mit rund 45.000 Mitgliedern zählt sie zu den wichtigsten Patientenvertretungen. Neben der Etablierung von Multiple-Sklerose-Zentren zur spezialisierten Behandlung ist die Forschungsförderung eine ihrer zentralen Aufgaben. Im Zentrum der Forschungsbemühungen stehen u. a. die Grundlagenforschung einschließlich Krankheitsentstehung und Pathogenese der Multiplen Sklerose, neue Therapien sowie die Verbesserung der Adhärenz. Auch dieser Zweig der Versorgung muss weiter ausgebaut unterstützt werden.
QUELLEN
Weißbuch Multiple Sklerose. Versorgungssituation in Deutschland. Miriam Kip, Tonio Schönfelder, Hans-Holger Bleß (Hrsg.) 2016 Springer.

















